染色体異常を特定する着床前診断(着床前スクリーニング)
不妊治療を続けていても着床・妊娠ができなかったり、やっと妊娠ができても流産を経験してしまったり、グレードの高い胚盤胞が育って移植ができたにも関わらず妊娠できなかったり、不妊治療ではそれぞれの方が悩みを抱えているのも事実です。
不妊にはさまざまな原因がありますが、その中でも最も多いものが胚盤胞の染色体異常によるものです。
一般的に20代の方でも胚盤胞のうち20〜30%に染色体異常があると報告されていますが、年齢が上がるとこの割合はさらに高くなってきます。
40歳ではおよそ60%、43歳では80%以上の胚盤胞に染色体異常があるとされていて、染色体に異常がある胚を移植した場合、着床がうまくいかなかったり、流産となってしまったり、胎児の発育が停止してしまうといった影響が出る可能性があります。
流産との関係は、前回の染色体異常と流産の関係で詳しく説明をしています。
また、ダウン症などの病気も染色体異常によるもので、健康な子どもを産みたいというのは多くの方の願いでもあります。
ここでは胚盤胞の染色体異常を特定する技術である、着床前診断について説明をしていきます。
日本では着床前診断と呼ばれることが多く、その他の呼び方では着床前スクリーニング、PGS、PGT-Aとも呼ばれていますので、ここでは着床前診断(PGS)と統一して説明します。
繰り返しの移植、流産によるさまざまな負担
不妊治療を続けることは、特に女性にとってさまざまな負担がかかります。
繰り返し採卵、胚移植を行うことによる身体への負担。
胚移植を行うも失敗、流産してしまうことでの、次の移植周期まで待つ時間の負担。
何度も採卵、移植を繰り返すことでの重くのしかかる金銭的な負担。
そして、妊娠とならなかったことや流産になってしまうことでの大きな精神的な負担。
妊娠をした女性の方やご主人にとって、お腹の中で育まれていた生命が途絶えてしまう流産というのは非常に辛い経験です。
妊娠の喜び、命を授かったことによる幸せのあとに流産になってしまうと、悲しみ以上の大きな喪失感を感じてしまいます。
そのような悲しい思いをさせないよう、医師も、流産を防ぎ、より多くの方の願いを叶えたいと思っています。
そうした中で医療の進歩に伴い、胚移植をする前、すなわち胚盤胞の状態で染色体の異常を特定する着床前診断(PGS)が世界的に普及をしてきました。
不妊治療を続けてきた方、高齢妊娠を望む方にとって大きな助けとなる医療技術です。
着床前診断(PGT-A)による妊娠率
2012年〜2023年での当院での着床前診断(PGT-A)の実績を下記に示します。
これは自身の卵子を採卵し、着床前診断(PGT-A)を行った場合、行わなかった場合での結果両方を掲載しています。
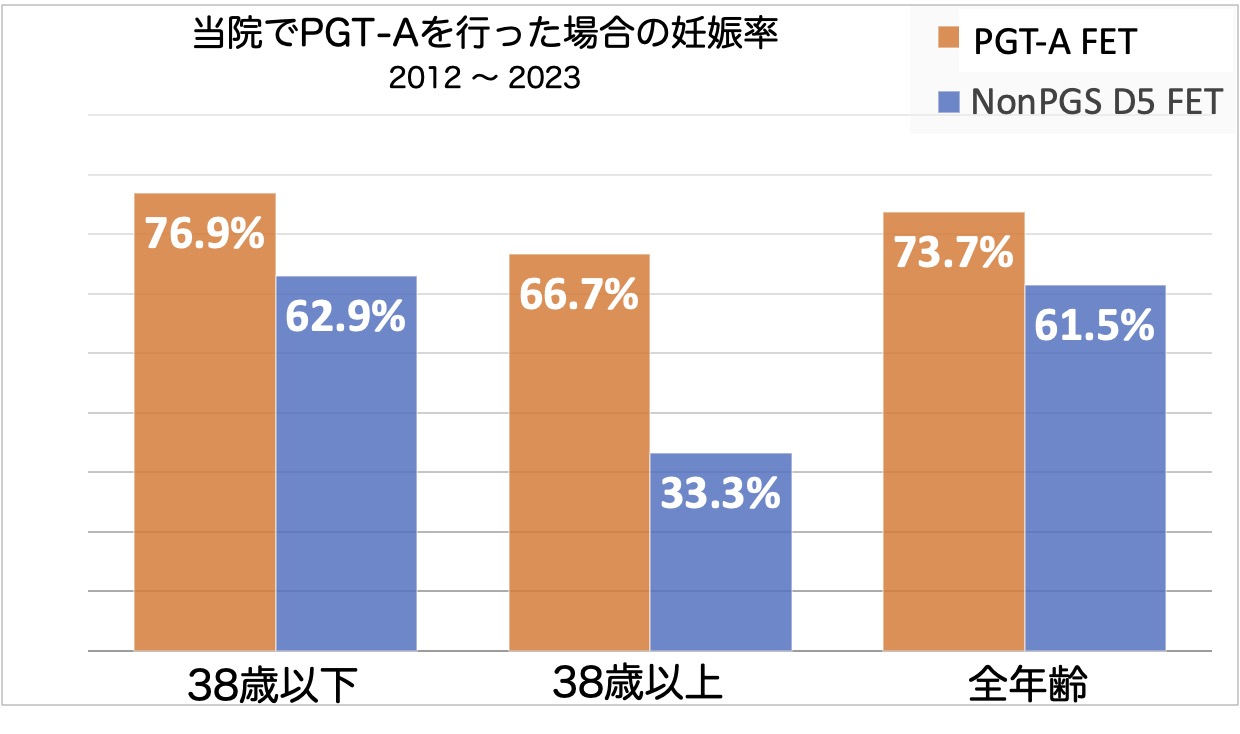
こちらのグラフからも分かる通り、38歳の時点ではおよそ半分の50%近い割合で胚盤胞に染色体異常が起こるという調査結果があります。
そのため年齢を38歳で分けると、
・38歳以下の年齢の方でも妊娠率が14.0%高くなり、
・38歳以上の年齢の方では、33.3%→66.7%へと2倍以上に妊娠率が高くなっています。
このデータにはありませんが、染色体異常のない胚盤胞を移植しているため流産率も下がっています。
着床前診断(PGT-A)の流れ
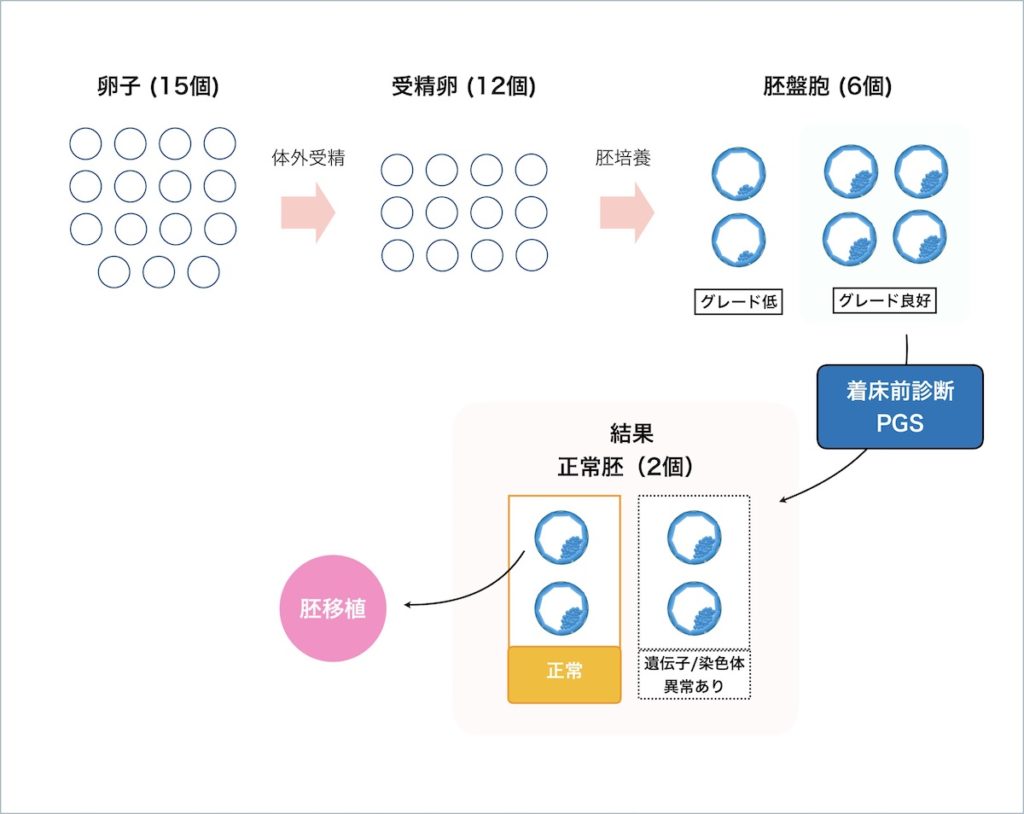
全体の流れに関して、途中までは通常の体外受精と同じとなります。
グレードでは胚盤胞の外観から良好なものの見極めをしていますが、着床前診断(PGT-A)を行うとさらに、外観からはわからない胚盤胞の内部(遺伝子や染色体)の検査ができるようになります。
上記の図で説明をすると、着床前診断(PGT-A)を行わない場合にはグレードの良好な4つの胚から選んで移植をすることになり、例えば2回移植をした両方が実は染色体異常のある胚盤胞で着床がしなかったり流産になってしまうという可能性もあります。
一方、着床前診断(PGT-A)を行うことで、グレードの高い4個の胚盤胞から染色体異常のない2個の胚盤胞を最終的に得ることが可能となります。
これにより、移植の成功確率が上がり、体力的、精神的、時間的、金銭的な負担をも下げることに繋がります。
一点留意すべき点は、グレードは良好であっても遺伝子もしくは染色体の異常が判明することがありますので、通常よりも移植に使える胚が減ることがいえます。
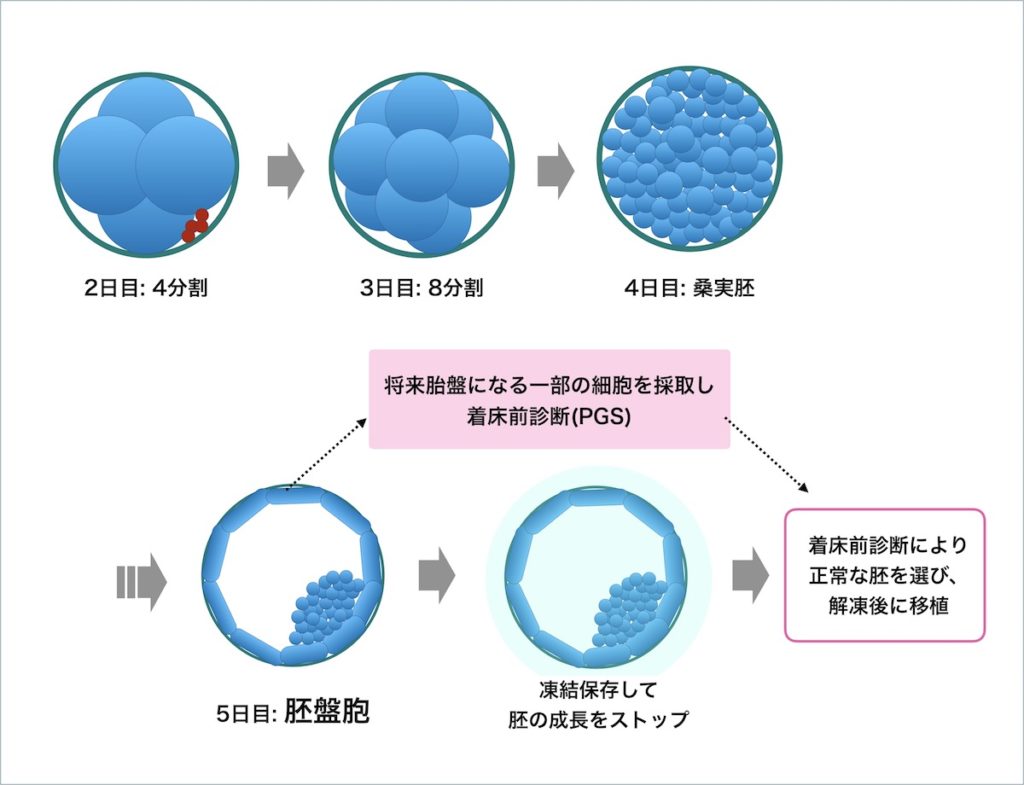
着床前診断(PGT-A)を行う場合、通常の体外受精と同じ流れで、受精から5日目の胚盤胞の培養まで進みます。
受精してからは細胞の分割が進むため、胚盤胞の段階では百数十個の細胞となっています。
そのうちの一部(3~5個)の細胞のみを取り出して、DNAや染色体の検査の着床前診断(PGT-A)を行い、数週間後の結果を待ちます。
なお、着床前診断の検査をしている間には、胚の成長が進んでしまうため、凍結保存をして胚盤胞の成長をストップさせておきます。そして着床前診断の結果から正常な胚盤胞を特定し、解凍して移植を行います。
細胞の採取について
胚盤胞から採取するのは、将来胎盤になる部分から一部の細胞(栄養外胚葉)のみを取り出します。
アメリカでの無作為比較試験でも着床率や出産率にはほとんど影響が出ないこと、生まれてくる赤ちゃんには影響が及ぶことがほとんどないことが証明されています。
胚盤胞から細胞を切り取るということは難易度の高いものであるため、高度な技術が要求されるものです。当院では熟練の専門スタッフ、設備環境、これまでの数多くの対応例から、高い質の体制を整えています。
最新のNGS法を採用
着床前診断(PGT-A)には、FISH法、アレイCGH法、そして次世代シークエンサーを使用するNGS法というものがあります。
当院では、最新の分析機器を使用して最も正確に検査が可能となるNGS法を導入しています。NGS法での正確性は95%以上となっています。
このNGS法ではDNAの塩基配列を一気に読み取り、24種類の染色体の全ての数を調べることが可能です。
流れとしては、下記のようになります。
Step 1) 細胞を採取
Step 2) 採取した細胞からDNAを抽出
Step 3) DNAを増幅
Step 4) 細かい断片にしたDNAから読み取り
染色体異常を特定する方法
染色体は23対存在し、DNA量の比はそれぞれの染色体の長さに比例しています。
そのため、断片となったDNA量の割合が通常の比率と比べて多いか少ないかを見ていくことで、正常な数の染色体があるのか判定することができます。
例えば、21番染色体のDNAは全体の1.9%というのが正常な数値になっており、2.85%となっているようであれば、1.9%の1.5倍、すなわち染色体が2本でなく3本存在することからトリソミー21のダウン症であることがわかります。
これによって、トリソミー13のパトー症候群や、トリソミー18のエドワーズ症候群なども特定できるようになります。
ただし、染色体異常がある場合には多くの場合で着床しなかったり、育っていく前に流産となってしまいます。
出生前診断との違い
着床前診断(PGT-A)と出生前診断には大きな違いがあります。
日本では着床前診断(PGT-A)は全ての方が受けられるものではない一方、出生前診断は受けることが推奨されています。
出生前診断にはさまざま種類があり、妊娠10週以降の新型出生前診断(NIPT)や妊娠11〜14週の絨毛検査、妊娠15週以降の羊水検査などがあります。
出生前診断はお腹の中の子どもが育っている際に行う検査で、子どもに異常の可能性見つかったときに、妊娠を継続するべきか、堕胎するべきかというご夫婦に大きな選択が出てきます。
また、羊水検査では、母親の羊水を採取するため、流産につながってしまうリスクもあります。
一方、着床前診断(PGT-A) では、胚移植を行う前に特定の遺伝性疾患の遺伝子がないことを確認した上で、胚を母親のお腹の中に入れることになりますので、お腹の中で育つ前に行う検査という大きな違いがあります。
卵子提供と着床前診断(PGT-A)
当院では、卵子ドナーさんに関しては事前の厳格な健康診断と、年齢上限を30歳までということから、染色体異常が起こる可能性は一般よりも低いことを想定しています。
ただし、一般的に20代の方であっても、20〜30%程度の卵子には染色体異常があるという報告があります。
そのため移植での成功率を高めるために、多くの方が卵子提供を受けられる際に着床前診断(PGS)を受けられてはいますが、ご自身のご状況を踏まえてご判断をいただければと思っています。
当院の生殖センターについて
当院では病院内の3Fに独立した生殖センターをもち、経験豊富な専門スタッフが対応を行い、高い評価を受けています。
日本からも卵子提供を受ける方への着床前診断(PGT-A)だけでなく、当院にお越しいただき採卵から着床前診断を行うなど多くのお客様にお越しいただいています。

 妊活サポート Plus
妊活サポート Plus